Imunitas
Dari Wikipedia bahasa Indonesia, ensiklopedia bebas
Imunitas atau kekebalan adalah sistem mekanisme pada organisme yang melindungi tubuh terhadap pengaruh biologis luar dengan mengidentifikasi dan membunuh patogen serta sel tumor. Sistem ini mendeteksi berbagai macam pengaruh biologis luar yang luas, organisme akan melindungi tubuh dari infeksi, bakteri, virus sampai cacing parasit, serta menghancurkan zat-zat asing lain dan memusnahkan mereka dari sel organisme yang sehat dan jaringan agar tetap dapat berfungsi seperti biasa. Deteksi sistem ini sulit karena adaptasi patogen dan memiliki cara baru agar dapat menginfeksi organisme.
Untuk selamat dari tantangan ini, beberapa mekanisme telah berevolusi yang menetralisir patogen. Bahkan organisme uniselular seperti bakteri dimusnahkan oleh sistem enzim yang melindungi terhadap infeksi virus. Mekanisme imun lainnya yang berevolusi pada eukariota kuno dan tetap pada keturunan modern, seperti tanaman, ikan, reptil dan serangga. Mekanisme tersebut termasuk peptida antimikrobial yang disebut defensin, fagositosis, dan sistem komplemen.[1] Mekanisme yang lebih berpengalaman berkembang secara relatif baru-baru ini, dengan adanya evolusi vertebrata. Imunitas vertebrata seperti manusia berisi banyak jenis protein, sel, organ tubuh dan jaringan yang berinteraksi pada jaringan yang rumit dan dinamin. Sebagai bagian dari respon imun yang lebih kompleks ini, sistem vertebrata mengadaptasi untuk mengakui patogen khusus secara lebih efektif. Proses adaptasi membuat memori imunologis dan membuat perlindungan yang lebih efektif selama pertemuan di masa depan dengan patogen tersebut. Proses imunitas yang diterima adalah basis dari vaksinasi.
Jika sistem kekebalan melemah, kemampuannya untuk melindungi tubuh juga berkurang, membuat patogen, termasuk virus yang menyebabkan penyakit. Penyakit defisiensi imun muncul ketika sistem imun kurang aktif daripada biasanya, menyebabkan munculnya infeksi. Defisiensi imun merupakan penyebab dari penyakit genetik, seperti severe combined immunodeficiency, atau diproduksi oleh farmaseutikal atau infeksi, seperti sindrom defisiensi imun dapatan (AIDS) yang disebabkan oleh retrovirus HIV. Penyakit autoimun menyebabkan sistem imun yang hiperaktif menyerang jaringan normal seperti jaringan tersebut merupakan benda asing. Penyakit autoimun yang umum termasuk rheumatoid arthritis, diabetes melitus tipe 1 dan lupus erythematosus. Peran penting imunologi tersebut pada kesehatan dan penyakit adalah bagian dari penelitian.
Lapisan pelindung pada imunitas
Sistem kekebalan tubuh melindungi organisme dari infeksi dengan lapisan pelindung kekhususan yang meningkat. Pelindung fisikal mencegah patogen seperti bakteri dan virus memasuki tubuh. Jika patogen melewati pelindung tersebut, sistem imun bawaan menyediakan perlindungan dengan segera, tetapi respon tidak-spesifik. Sistem imun bawaan ditemukan pada semua jenis tumbuhan dan binatang.[2] Namun, jika patogen berhasil melewati respon bawaan, vertebrata memasuki perlindungan lapisan ketiga, yaitu sistem imun adaptif yang diaktivasi oleh respon bawaan. Disini, sistem imun mengadaptasi respon tersebut selama infeksi untuk menambah penyadaran patogen tersebut. Respon ini lalu ditahan setelah patogen dihabiskan pada bentuk memori imunologikal dan menyebabkan sistem imun adaptif untuk memasang lebih cepat dan serangan yang lebih kuat setiap patogen tersebut ditemukan.[3]
| Sistem imun bawaan | Sistem imun adaptif |
|---|---|
| Respon tidak spesifik | Respon spesifik patogen dan antigen |
| Eksposur menyebabkan respon maksimal segara | Perlambatan waktu antara eksposur dan respon maksimal |
| Komponen imunitas selular dan respon imun humoral | Komponen imunitas selular dan respon imun humoral |
| Tidak ada memori imunologikal | Eksposur menyebabkan adanya memori imunologikal |
| Ditemukan hampir pada semua bentuk kehidupan | Hanya ditemukan pada Gnathostomata |
Baik imunitas bawaan dan adaptif bergantung pada kemampuan sistem imun untuk memusnahkan baik molekul sendiri dan non-sendiri. Pada imunologi, molekul sendiri adalah komponen tubuh organisme yang dapat dimusnahkan dari bahan asing oleh sistem imun.[4] Sebaliknya, molekul non-sendiri adalah yang dianggap sebagai molekul asing. Satu kelas dari molekul non-sendiri disebut antigen (kependean dari generator antibodi) dan dianggap sebagai bahan yang menempel pada reseptor imun spesifik dan mendapatkan respon imun.[5]
[sunting] Perisai permukaan
Beberapa perisai melindungi organisme dari infeksi, termasuk perisai mekanikal, kimia dan biologi. Kulit ari tanaman dari banyak daun, eksoskeleton serangga, kulit telur dan membran bagian luar dari telur dan kulit adalah contoh perisai mekanikal yang merupakan pertahanan awal terhadap infeksi.[5] Namun, karena organisme tidak dapat sepenuhnya ditahan terhadap lingkungan mereka, sistem lainnya melindungi tubuh seperti paru-paru, usus, dan sistem genitourinari. Pada paru-paru, batuk dan bersin secara mekanis mengeluarkan patogen dan iritan lainnya dari sistem pernapasan. Pengeluaran air mata dan urin juga secara mekanis mengeluarkan patogen, sementara ingus dikeluarkan oleh saluran pernapasan dan sistem pencernaan untuk menangkap mikroorganisme.[6]
Perisai kimia juga melindungi terhadap infeksi. Kulit dan sistem pernapasan mengeluarkan peptida antimikroba seperti β-defensin.[7] Enzim seperti lisozim dan fosfolipase A2 pada air liur, air mata dan air susu ibu juga antiseptik.[8][9] Sekresi Vagina merupakan perisai kimia selama menarche, ketika mereka menjadi agak bersifat asal, sementara semen memiliki pertahanan dan zinc untuk membunuh patogen.[10][11] Pada perut, asam lambung dan protase menyediakan pertahanan kimia yang kuat melawan patogen yang tertelan ketika dimakan.
Dalam saluran pencernaan dan sistem genitourinari, flora komensal merupakan perisai biologi dengan bersaing dengan patogen untuk makanan dan tempat, dan pada beberapa kasus, dengan mengubah kondisi lingkungan mereka, seperti pH atau besi yang ada.[12] Hal ini mengurangi kemungkinan bahwa patogen akan menyebabkan penyakit. Namun, sejak kebanyakan antibiotik mengincar bakteri dan tidak menyerang fungi, antibiotik oral dapat menyebabkan "pertumbuhan lebih" fungi dan dapat menyebabkan kondisi seperti kandiasis vagina.[13] Terdapat bukti baik bahwa perkenalan kembali flora probiotik, seperti budaya asli lactobacillus yang ada pada yogurt, menolong mengembalikan keseimbangan kesehatan populasi mikrobial pada infeksi usus anak-anak dan mendorong data pendahuluan pada penelitian Gastroenteritis bakterial, radang usus, infeksi saluran urin dan infeksi setelah operasi.[14][15][16]
[sunting] Imunitas bawaan
Mikroorganisme yang berhasil memasuki organisme akan bertemu dengan sel dan mekanisme sistem imun bawaan. Respon bawaan biasanya dijalankan ketika mikroba diidentifikasi oleh reseptor pengenalan susunan, yang mengenali komponen yang diawetkan antara grup mikroorganisme.[17] Pertahanan imun bawaan tidak spesifik, berarti bahwa respon sistem tersebut pada patogen berada pada cara yang umum.[5] Sistem ini tidak berbuat lama-penghabisan imunitas terhadap patogen. Sistem imun bawaan adalah sistem dominan pertahanan seseorang pada kebanyakan organisme.[2]
[sunting] Pelindung humoral dan kimia
[sunting] Peradangan
Peradangan adalah salah satu dari respon pertama sistem imun terhadap infeksi.[18] Gejala peradangan adalah kemerahan dan bengkak yang diakibatkan oleh peningkatan aliran darah ke jaringan. Peradangan diproduksi oleh eikosanoid dan sitokin, yang dikeluarkan oleh sel yang terinfeksi atau terluka. Eikosanoid termasuk prostaglandin yang memproduksi demam dan pembesaran pembuluh darah berkaitan dengan peradangan, dan leukotrin yang menarik sel darah putih (leukosit).[19][20] Sitokin umum termasuk interleukin yang bertanggung jawab untuk komunikasi antar sel darah putih; Chemokin yang mengangkat chemotaksis; dan interferon yang memiliki pengaruh anti virus, seperti menjatuhkan protein sintesis pada sel manusia.[21] Faktar pertumbuhan dan faktor sitotoksik juga dapat dirilis. Sitotokin tersebut dan kimia lainnya merekrut sel imun ke tempat infeksi dan menyembuhkan jaringan yang mengalami kerusakan yang diikuti dengan pemindahan patogen.[22]
[sunting] Sistem komplemen
Sistem komplemen adalah kaskade biokimia yang menyerang permukaan sel asing. Sistem komplemen memiliki lebih dari 20 protein yang berbeda dan dinamai karena kemampuannya untuk "melengkapi" pembunuhan patogen oleh antibodi. Komplemen adalah komponen humoral utama dari respon imun bawaan.[23][24] Banyak spesies memiliki sistem komplemen, termasuk spesies bukan mamalia seperti tumbuhan, ikan, dan beberapa invertebrata.[25]
Pada manusia, respon ini diaktivasi dengan melilit komplemen ke antibodi yang dipasang pada mikroba tersebut atau protein komplemen yang dililit pada karbohidrat di permukaan mikroba. Pengenalan sinyal menjalankan respon membunuh dengan cepat.[26] Kecepatan respon adalah hasil dari pengerasan yang muncul mengikuti aktivas proteolisis dari molekul kompleman, yang juga termasuk protease. Setelah protein komplemen melilit pada mikroba, mereka mengaktifkan aktivitas proteasenya, yang mengaktivasi protease komplemen lainnya. Hal ini menyebabkan produksi kaskade katalisis yang memperbesar sinyal oleh arus balik positif yang dikontrol.[27] Hasil kaskade adalah produksi peptid yang menarik sel imun, meningkatkan vascular permeability, dan opsonin permukaan patogen, menandai kehancurannya. This Pemasukan komplemen juga dapat membunuh sel secara langsung dengan menyerang membran plasma mereka.[23]
[sunting] Perisai selular sistem imun bawaan

Leukosit (sel darah putih) bergerak sebagai organisme selular bebas dan merupakan "lengan" kedua sistem imun bawaan.[5] Leukosit bawaan termasuk fagosit (makrofag, neutrofil, dan sel dendritik), mastosit, eosinofil, basofil dan sel pembunuh alami. Sel tersebut mengidentifikasikan dan membunuh patogen dengan menyerang patogen yang lebih besar melalui kontak atau dengan menelan dan lalu membunuh mikroorganisme.[25] Sel bawaan juga merupakan mediator penting pada kativasi sistem imun adaptif.[3]
Fagositosis adalah fitur imunitas bawaan penting yang dilakukan oleh sel yang disebut fagosit. Fagosit menelan, atau memakan patogen atau partikel. Fagosit biasanya berpatroli mencari patogen, tetapi dapat dipanggil ke lokasi spesifik oleh sitokin.[5] Ketika patogen ditelan oleh fagosit, patogen terperangkap di vesikel intraselular yang disebut fagosom, yang sesudah itu menyatu dengan vesikel lainnya yang disebut lisosom untuk membentuk fagolisosom. Patogen dibunuh oleh aktivitas enzim pencernaan atau respiratory burst yang mengeluarkan radikal bebas ke fagolisosom.[28][29] Fagositosis berevolusi sebagai sebuah titik pertengahan penerima nutrisi, tetapi peran ini diperluas di fagosit untuk memasukan menelan patogen sebagai mekanisme pertahanan.[30] Fagositosis mungkin mewakili bentuk tertua pertahanan, karena fagosit telah diidentifikasikan ada pada vertebrata dan invertebrata.[31]
Neutrofil dan makrofaga adalah fagosit yang berkeliling di tubuh untuk mengejar dan menyerang patogen.[32] Neutrofil dapat ditemukan di sistem kardiovaskular dan merupakan tipe fagosit yang paling berlebih, normalnya sebanyak 50% sampai 60% jumlah peredaran leukosit.[33] Selama fase akut radang, terutama sebagai akibat dari infeksi bakteri, neutrofil bermigrasi ke tempat radang pada proses yang disebut chemotaksis, dan biasanya sel pertama yang tiba pada saat infeksi. Makrofaga adalah sel serba guna yang terletak pada jaringan dan memproduksi susunan luas bahan kimia termasuk enzim, protein komplemen, dan faktor pengaturan seperti interleukin 1.[34] Makrofaga juga beraksi sebagai pemakan, membersihkan tubuh dari sel mati dan debris lainnya, dan sebagai sel penghadir antigen yang mengaktivasi sistem imun adaptif.[3]
Sel dendritik adalah fagosit pada jaringan yang berhubungan dengan lingkungan luar; oleh karena itu, mereka terutama berada di kulit, hidung, paru-paru, perut, dan usus.[35] Mereka dinamai untuk kemiripan mereka dengan dendrit, memiliki proyeksi mirip dengan dendrit, tetapi sel dendritik tidak terhubung dengan sistem saraf. Sel dendritik merupakan hubungan antara sistem imun adaptif dan bawaan, dengan kehadiran antigen pada sel T, salah satu kunci tipe sel sistem imun adaptif.[35]
Mastosit terletak di jaringan konektif dan membran mukosa dan mengatur respon peradangan.[36] Mereka berhubungan dengan alergi dan anafilaksis.[33] Basofil dan eosinofil berhubungan dengan neutrofil. Mereka mengsekresikan perantara bahan kimia yang ikut serta melindungi tubuh terhadap parasit dan memainkan peran pada reaksi alergi, seperti asma.[37] Sel pembunuh alami adalah leukosit yang menyerang dan menghancurkan sel tumor, atau sel yang telah terinfeksi oleh virus.[38]
[sunting] Imunitas adaptif
Imunitas adaptif berevolusi pada vertebrata awal dan membuat adanya respon imun yang lebih kuat dan juga memori imunologikal, yang tiap patogen diingat oleh tanda antigen.[39] Respon imun adaptif spesifik-antigen dan membutuhkan pengenalan antigen "bukan sendiri" spesifik selama proses disebut presentasi antigen. Spesifisitas antigen menyebabkan generasi respon yang disesuaikan pada patogen atau sel yang terinfeksi patogen. Kemampuan tersebut ditegakan di tubuh oleh "sel memori". Patogen akan menginfeksi tubuh lebih dari sekali, sehingga sel memori tersebut digunakan untuk segera memusnahkannya.
[sunting] Limfosit
Sel sistem imun adaptif adalah tipe spesial leukosit yang disebut limfosit. Sel B dan sel T adalah tipe utama limfosit dan berasal dari sel batang hematopoietik pada sumsum tulang.[25] Sel B ikut serta pada imunitas humoral, sedangkan sel T ikut serta pada respon imun selular.
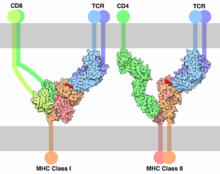
Baik sel B dan sel T membawa molekul reseptor yang mengenali target spesifil. Sel T mengenali target bukan diri sendiri, seperti patogen, hanya setelah antigen (fragmen kecil patogen) telah diproses dan disampaikan pada kombinasi dengan reseptor "sendiri" yang disebut molekul major histocompatibility complex (MHC). Terdapat dua subtipe utama sel T: sel T pembunuh dan sel T pembantu. Sel T pemnbunuh hanya mengenali antigen dirangkaikan pada molekul kelas I MHC, sementara sel T pembantu hanya mengenali antigen dirangkaikan pada molekul kelas II MHC. Dua mekanisme penyampaian antigen tersebut memunculkan peran berbeda dua tipe sel T. Yang ketiga, subtipe minor adalah sel T γδ yang mengenali antigen yang tidak melekat pada reseptor MHC.[40]
Reseptor antigel sel B adalah molekul antibodi pada permukaan sel B dan mengenali semua patogen tanpa perlu adanya proses antigen. Tiap keturunan sel B memiliki antibodi yang berbeda, sehingga kumpulan resptor antigen sel B yang lengkap melambangkan semua antibodi yang dapat diproduksi oleh tubuh.[25]
[sunting] Sel T pembunuh

Sel T pembunuh adalah sub-grup dari sel T yang membunuh sel yang terinfeksi dengan virus (dan patogen lainnya), atau merusak dan mematikan patogen.[42] Seperti sel B, tiap tipe sel T mengenali antigen yang berbeda. Sel T pembunuh diaktivasi ketika reseptor sel T mereka melekat pada antigen spesifik pada kompleks dengan reseptor kelas I MHC dari sel lainnya. Pengenalan MHC ini:kompleks antigen dibantu oleh co-reseptor pada sel T yang disebut CD8. Sel T lalu berkeliling pada tubuh untuk mencari sel yang reseptor I MHC mengangkat antigen. Ketika sel T yang aktif menghubungi sel lainnya, sitotoksin dikeluarkan yang membentuk pori pada membran plasma sel, membiarkan ion, air dan toksin masuk. Hal ini menyebabkan sel mengalami apoptosis.[43] Sel T pembunuh penting untuk mencegah replikasi virus. Aktivasi sel T dikontrol dan membutuhkan sinyal aktivasi antigen/MHC yang sangat kuat, atau penambahan aktivasi sinyak yang disediakan oleh sel T pembantu.[43]
[sunting] Sel T pembantu
Sel T pembantu mengatur baik respon imun bawaan dan adaptif dan membantu menentukan tipe respon imun mana yang tubuh akan buat pada patogen khusus.[44][45] Sel tersebut tidak memiliki aktivitas sitotoksik dan tidak membunuh sel yang terinfeksi atau membersihkan patogen secara langsung, namun mereka mengontrol respon imun dengan mengarahkan sel lain untuk melakukan tugas tersebut.
Sel T pembantu mengekspresikan reseptor sel T yang mengenali antigen melilit pada molekul MHC kelas II. MHC:antigen kompleks juga dikenali oleh reseptor sel pembantu CD4 yang merekrut molekul didalam sel T yang bertanggung jawab untuk aktivasi sel T. Sel T pembantu memiliki hubungan lebih lemah dengan MHC:antigen kompleks daripada pengamatan sel T pembunuh, berarti banyak reseptor (sekitar 200-300) pada sel T pembantu yang harus dililit pada MHC:antigen untuk mengaktifkan sel pembantu, sementara sel T pembunuh dapat diaktifkan dengan pertempuran molekul MHC:antigen. Kativasi sel T pembantu juga membutuhkan durasi pertempuran lebih lama dengan sel yang memiliki antigen.[46] Aktivasi sel T pembantu yang beristirahat menyebabkan dikeluarkanya sitokin yang memperluas aktivitas banyak tipe sel. Sinyak sitokin yang diproduksi oleh sel T pembantu memperbesar fungsi mikrobisidal makrofag dan aktivitas sel T pembunuh.[5] Aktivasi sel T pembantu menyebabkan molekul diekspresikan pada permukaan sel T, seperti CD154), yang menyediakan sinyal stimulasi ekstra yang dibutuhkan untuk mengaktifkan sel B yang memproduksi antibodi.[47]
[sunting] Sel T γδ
Sel T γδ memiliki reseptor sel T alternatif yang opposed berlawanan dengan sel T CD4+ dan CD8+ (αβ) dan berbagi karakteristik dengan sel T pembantu, sel T sitotoksik dan sel NK. Kondisi yang memproduksi respon dari sel T γδ tidak sepenuhnya dimengerti. Seperti sel T 'diluar kebiasaan' menghasilkan reseptor sel T konstan, seperti CD1d yang dibatasi sel T pembunuh alami, sel T γδ mengangkang perbatasan antara imunitas adaptif dan bawaan.[48] Sel T γδ adalah komponen dari imunitas adaptif karena mereka menyusun kembali gen reseptor sel T untuk memproduksi perbedaan reseptor dan dapat mengembangkan memori fenotipe. Berbagai subset adalah bagian dari sistem imun bawaan, karena reseptor sel T atau reseptor NK yang dilarang dapat digunakan sebagai reseptor pengenalan latar belakang, contohnya, jumlah besar respon sel T Vγ9/Vδ2 dalam waktu jam untuk molekul umum yang diproduksi oleh mikroba, dan melarang sel T Vδ1+ T pada epithelium akan merespon untuk menekal sel epithelial.[49]
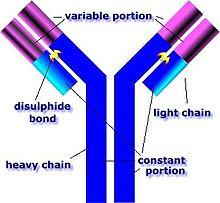
[sunting] Antibodi dan limfosit B
Sel B mengidentifikasi patogen ketika antibodi pada permukaan melekat pada antigen asing.[50] Antigen/antibodi kompleks ini diambil oleh sel B dan diprosesi oleh proteolisis ke peptid. Sel B lalu menampilkan peptid antigenik pada permukaan molekul MHC kelas II. Kombinasi MHC dan antigen menarik sel T pembantu yang cocok, yang melepas limfokin dan mengaktivkan sel B.[51] Sel B yang aktif lalu mulai membagi keturunannya (sel plasma) mengeluarkan jutaan kopi limfa yang mengenali antigen itu. Antibodi tersebut diedarkan pada plasma darah dan limfa, melilit pada patogen menunjukan antigen dan menandai mereka untuk dihancurkan oleh aktivasi komplemen atau untuk penghancuran oleh fagosit. Antibodi juga dapat menetralisir tantangan secara langsung dengan melilit toksin bakteri atau dengan mengganggu dengan reseptor yang digunakan virus dan bakteri untuk menginfeksi sel.[52]
[sunting] Imunitas adaptif alternatif
Walaupun molekul klasik sistem imun adaptif (seperti antibodi dan reseptor sel T) ada hanya pada vertebrata berahang, molekul berasal dari limfosit ditemukan pada vertebrata tak berahang primitif, seperti lamprey dan hagfish. Binatang tersebut memproses susunan besar molekul disebut reseptor limfosit variabel yang seperti reseptor antigen vertebrata berahang, diproduksi dari jumlah kecil (satu atau dua) gen. Molekul tersebut dipercaya melilit pada patogen dengan cara yang sama dengan antibodi dan dengan tingkat spesifisitas yang sama.[53]
[sunting] Memori imunologikal
Ketika sel B dan sel T diaktivasi dan mulai untuk bereplikasi, beberapa dari keturunan mereka akan menjadi memori sel yang hidup lama. Selama hidup binatang, memori sel tersebut akan mengingat tiap patogen spesifik yang ditemui dan dapat melakukan respon kuat jika patogen terdeteksi kembali. Hal ini adaptif karena muncul selama kehidupan individu sebagai adaptasi infeksi dengan patogen tersebut dan mempersiapkan imunitas untuk tantangan di masa depan. Memori imunologikal dapat berbentuk memori jangka pendek pasif atau memori jangka panjang aktif.
[sunting] Memori pasif
Imunitas pasif biasanya berjangka pendek, hilang antara beberapa hari sampai beberapa bulan. Bayi yang baru lahir tidak memiliki eksposur pada mikroba dan rentan terhadap infeksi. Beberapa lapisan perlindungan pasif disediakan oleh ibu. Selama kehamilan, tipe antibodi yang disebut IgG, dikirim dari ibu ke bayi secara langsung menyebrangi plasenta, sehingga bayi manusia memiliki antibodi tinggi bahkan saat lahir, dengan spesifisitas jangkauan antigen yang sama dengan ibunya.[54] Air susu ibu juga mengandung antibodi yang dikirim ke sistem pencernaan bayi dan melindungi bayi terhadap infeksi bakteri sampai bayi dapat mengsintesiskan antibodinya sendiri.[55] Imunitas pasif ini disebabkan oleh fetus yang tidak membuat memori sel atau antibodi apapun, tetapi hanya meminjam. Pada ilmu kedokteran, imunitas pasif protektif juga dapat dikirim dari satu individu ke individu lainnya melalui serum kaya-antibodi.[56]
[sunting] Memori aktif dan imunisasi
Memori aktif jangka panjang didapat diikuti dengan infeksi oleh aktivasi sl B dan T. Imunitas aktif dapat juga muncul buatan, yaitu melalui vaksinasi. Prinsip di belakang vaksinasi (juga disebut imunisasi) adalah ntuk memperkenalkan antigen dari patogen untuk menstimulasikan sistem imun dan mengembangkan imunitas spesifik melawan patogen tanpa menyebabkan penyakit yang berhubungan dengan organisme tersebut.[5] Hal ini menyebabkan induksi respon imun dengan sengaja berhasil karena mengeksploitasi spesifisitas alami sistem imun. Dengan penyakit infeksi tetap menjadi salah satu penyebab kematian pada populasi manusia, vaksinasi muncul sebagai manipulasi sistem imun manusia yang paling efektif.[57][25]
Kebanyakan vaksin virus berasal dari selubung virus, sementara banyak vaksin bakteri berasal dari komponen aselular dari mikroorganisme, termasuk komponen toksin yang tidak melukai.[5] Sejak banyak antigen berasal dari vaksin aselular tidak dengan kuat menyebabkan respon adaptif, kebanyakan vaksin bakter disediakan dengan penambahan ajuvan yang mengaktifkan sel yang memiliki antigen pada sistem imun bawaan dan memaksimalkan imunogensitas.[58]
[sunting] Gangguan pada imunitas
Sistem imun adalah struktur efektif yang menggabungkan spesifisitas dan adaptasi. Kegagalan pertahanan dapat muncul, dan jatuh pada tiga kategori: defisiensi imun, autoimunitas, dan hipersensitivitas.
[sunting] Defisiensi imun
Defisiensi imun muncul ketika satu atau lebih komponen sistem imun tidak aktif. Kemampuan sistem imun untuk merespon patogen berkurang pada baik golongan muda dan golongan tua, dengan respon imun mulai untuk berkurang pada usia sekitar 50 tahun karena immunosenescence.[59][60] Di negara-negara berkembang, obesitas, penggunaan alkohol dan narkoba adalah akibat paling umum dari fungsi imun yang buruk.[60] Namun, kekurangan nutrisi adalah akibat paling umum yang menyebabkan defisiensi imun di negara berkembang.[60] Diet kekurangan cukup protein berhubungan dengan gangguan imunitas selular, aktivitas komplemen, fungsi fagosit, konsentrasi antibodi IgA dan produksi sitokin. Defisiensi nutrisi seperti zinc, selenium, zat besi, tembaga, vitamin A, C, E, dan B6, dan asam folik (vitamin B9) juga mengurangi respon imun.[60]
Defisiensi imun juga dapat didapat.[5] Chronic granulomatous disease, penyakit yang menyebabkan kemampuan fagosit untuk menghancurkan fagosit berkurang, adalah contoh dari defisiensi imun dapatan. AIDS dan beberapa tipe kanker menyebabkan defisiensi imun dapatan.[61][62]
[sunting] Autoimunitas
Respon imun terlalu aktif menyebabkan disfungsi imun yang disebut autoimunitas. Sistem imun gagal untuk memusnahkan dengan tepat antara diri sendiri dan bukan diri sendiri, dan menyerang bagian dari tubuh. Dibawah keadaan sekitar yang normal, banyak sel T dan antibodi bereaksi dengan peptid sendiri.[63] Satu fungsi sel (terletak di thymus dan sumsum tulang) adalah untuk memunculkan limfosit muda dengan antigen sendiri yang diproduksi pada tubuh dan untuk membunuh sel tersebut yang dianggap antigen sendiri, mencegah autoimunitas.[50]
[sunting] Hipersensitivitas
Hipersensitivitas adalah respon imun yang merusak jaringan tubuh sendiri. Mereka terbagi menjadi empat kelas (tipe I – IV) berdasarkan mekanisme yang ikut serta dan lama waktu reaksi hipersensitif. Tipe I hipersensitivitas sebagai reaksi segera atau anafilaksis sering berhubungan dengan alergi. Gejala dapat bervariasi dari ketidaknyamanan sampai kematian. Hipersensitivitas tipe I ditengahi oleh IgE yang dikeluarkan dari mastosit dan basofil.[64] Hipersensitivitas tipe II muncul ketika antibodi melilit pada antigen sel pasien, menandai mereka untuk penghancuran. Hal ini juga disebut hipersensitivitas sitotoksik, dan ditengahi oleh antibodi IgG dan IgM.[64] Kompleks imun (kesatuan antigen, protein komplemen dan antibodi IgG dan IgM) ada pada berbagai jaringan yang menjalankan reaksi hipersensitivitas tipe III.[64] Hipersensitivitas tipe IV (juga diketahui sebagai selular) biasanya membutuhkan waktu antara dua dan tiga hari untuk berkembang. Reaksi tipe IV ikut serta dalam berbagai autoimun dan penyakit infeksi, tetapi juga dalam ikut serta dalam contact dermatitis. Reaksi tersebut ditengahi oleh sel T, monosit dan makrofaga.[64]
[sunting] Pertahanan dan mekanisme lainnya
Sistem imun bangun dengan vertebrata pertama, sementara invertebrata tidak menghasilkan limfosit atau respon humoral yang berdasarkan antibodi.[1] Namun, banyak spesies yang memanfaatkan mekanisme yang muncul sebagai tanda aspek imunitas vertebrata tersebut. Imunitas muncul pada bentuk kehidupan yang paling sederhana, dengan bakteri menggunakan mekanisme pertahanan unik yang disebut sistem modifikasi restriksi untuk melindungi diri mereka dari patogen virus yang disebut bakteriofag.[65]
Reseptor pengenalan susunan adalah protein yang digunakan oleh hampir semua organisme untuk mengidentifikasi molekul yang berhubungan dengan patrogen mikrobial. Peptid antimikrobial yang disebut defensin adalah komponen evolusioner sistem imun bawaan yang ditemukan pada semua jenis binatang dan tumbuan, dan menampilkan bentuk utama imunitas sistemik invertebrata.[1] Sistem komplemen dan sel fagositik juga dimanfaatkan oelh hampir semua bentuk kehidupan invertebrata. Ribonuklease dan jalan gangguan RNA digunakan pada semua eukariot, dan diketahui memainkan peran pada respon imun terhadap virus dan material genetika asing lainnya.[66]
Tidak seperti binatang, tanaman memiliki sedikit sel fagositik, dan kebanyakan respon imun tumbuhan melibatkan sinyak sistemik bahan kimia yang dikirim melalui tanaman.[67] Ketika bagian dari tumbuhan terinfeksi, tumbuhan memproduksi respon hipersensitif, untuk sel pada tempat infeksi mengalami apoptosis cepat untuk mencegah penyebaran penyakit terhadap bagian lain tumbuhan. Perlawanan sistemik dapatan adalah tipe respon pertahanan yang digunakan oleh tumbuhan yang mengubah seluruh tumbuhan melawan pada penyebab infeksi.[67] Mekanisme menghilangkan RNA sangat penting pada sistem respon karena mereka dapat menghalangi replikasi virus.[68]
[sunting] Imunologi tumor

Peran penting imunitas lainnya adalah untuk menemukan dan menghancurkan tumor. Sel tumor menunjukan antigen yang tidak ditemukan pada sel normal. Untuk sistem imun, antigen tersebut muncul sebagai antigen asing dan kehadiran mereka menyebabkan sel imun menyerang sel tumor. Antigen yang ditunjukan oleh tumor memiliki beberapa sumber;[70] beberapa berasal dari virus onkogenik seperti papillomavirus, yang menyebabkan kanker leher rahim,[71] sementara lainnya adalah protein organisme sendiri yang muncul pada tingkat rendah pada sel normal tetapi mencapai tingkat tinggi pada sel tumor. Salah satu contoh adalah enzim yang disebut tirosinase yang ketika ditunjukan pada tingkat tinggi, merubah beberapa sel kulit (seperti melanosit) menjadi tumor yang disebut melanoma.[72][73] Kemungkinan sumber ketiga antigen tumor adalah protein yang secara normal penting untuk mengatur pertumbuhan dan proses bertahan hidup sel, yang umumnya bermutasi menjadi kanker membujuk molekul sehingga sel termodifikasi sehingga meningkatkan keganasan sel tumor. Sel yang termodifikasi sehingga meningkatkan keganasan sel tumor disebut onkogen.[70][74][75]
Respon utama sistem imun terhadap tumor adalah untuk menghancurkan sel abnormal menggunakan sel T pembunuh, terkadang dengan bantuan sel T pembantu.[73][76] Antigen tumor ada pada molekul MHC kelas I pada cara yang mirip dengan antigen virus. Hal ini menyebabkan sel T pembunuh mengenali sel tumor sebagai sel abnormal.[77] Sel NK juga membunuh sel tumor dengan cara yang mirip, terutama jika sel tumor memiliki molekul MHC kelas I lebih sedikit pada permukaan mereka daripada keadaan normal; hal ini merupakan fenomena umum dengan tumor.[78] Terkadang antibodi dihasilkan melawan sel tumor yang menyebabkan kehancuran mereka oleh sistem komplemen.[74]
Beberapa tumor menghindari sistem imun dan terus berkembang sampai menjadi kanker.[79] Sel tumor sering memiliki jumlah molekul MHC kelas I yang berkurang pada permukaan mereka, sehingga dapat menghindari deteksi oleh sel T pembunuh.[77] Beberapa sel tumor juga mengeluarkan produk yang mencegah respon imun; contohnya dengan mengsekresikan sitokin TGF-β, yang menekan aktivitas makrofaga dan limfosit.[80] Toleransi imunologikal dapat berkembang terhadap antigen tumor, sehingga sistem imun tidak lagi menyerang sel tumor.[79]
Makrofaga dapat meningkatkan perkembangan tumor [81] ketika sel tumor mengirim sitokin yang menarik makrofaga yang menyebabkan dihasilkannya sitokin dan faktor pertumbuhan yang memelihara perkembangan tumor. Kombinasi hipoksia pada tumor dan sitokin diproduksi oleh makrofaga menyebabkan sel tumor mengurangi produksi protein yang menghalangi metastasis dan selanjutnya membantu penyebaran sel kanker.
[sunting] Regulasi fisiologis
Hormon dapat mengatur sensitivitas sistem imun. Contohnya, hormon seks wanita diketahui menstimulasi baik respon imun adaptif [82] dan respon imun bawaan.[83] Beberapa penyakit autoimun seperti lupus erythematosus menyerang wanita secara istimewa, dan serangan mereka sering bertepatan dengan pubertas. Androgen seperti testosteron nampak menekan sistem imun.[84] Hormon lainnya muncul untuk mengatur sistem imun, dan yang paling penting adalah prolaktin, hormon pertumbuhan dan vitamin D.[85][86] Diduga bahwa kemunduran progresif pada tingkat hormon dengan umur bertanggung jawab untuk melemahnya respon imun pada individual yang menua.[87] Conversely, some hormones are regulated by the immune system, notably thyroid hormone activity.[88]
Sistem imun bertambah dengan tidur dan beristirahat,[89] dan diganggu oleh kondisi stress.[90]
Diet dapat mempengaruhi sistem imun, contohnya buah segar, sayur dan makanan yang kaya akan asam lemak dapat membantu perkembangan sistem imun yang sehat.[91] Demikian dengan perkembangan prenatal dapat menyebabkan gangguan panjang imunitas.[92] Pada pengobatan tradisional, beberapa obat-obatan tradisional dipercaya dapat menstimulasi imunitas, seperti ekinasea, akar manis, ginseng, astragalus, saga, bawang putih, sangitan, jamur shiitake dan lingzhi, dan hyssop, dan juga madu. Penelitian telah menunjukan bahwa obat-obatan tradisional dapat menstimulasi sistem imun,[93] walaupun cara aksi mereka kompleks dan sulit untuk dikarakterisasikan.
[sunting] Manipulasi pada kedokteran
Respon imun dapat dimanipulasi untuk menekan respon yang disebabkan dari autoimunitas, alergi dan penolakan transplantasi, dan untuk menstimulasi respon protektif terhadap patogen yang sebagian besar menghindari sistem imun. Obat imunosupresif digunakan untuk mengontrol kekacauan autoimun atau radang ketika terlalu banyak kerusakan jaringan yang muncul, dan untuk mencegah penolakan transplantasi setelah transplantasi organ.[25][94]
Obat anti radang sering digunakan untuk mengontrol pengaruh peradangan. Glukokortikoid adalah obat anti radang yang paling kuat, namun, obat tersebut memiliki banyak efek samping (seperti obesitas pusat, hiperglikemia, osteoporosis) dan penggunaan obat tersebut harus dikontrol dengan baik.[95] Oleh sebab itu, dosis obat anti radang yang lebih sedikit sering digunakan pada hubungan dengan sitotoksik atau obat imunosupresif seperti metotreksat atau azatioprin. Obat sitotoksik mencegah respon imun dengan membunuh sel yang terbagi seperti sel T yang sudah diaktivasi. Namun, pembunuhan sel dilakukan sembarangan dan organ lain serta tipe sel terpengaruh, yang dapat menyebabkan efek samping berupa toksin.[94] Obat imunosupresif seperti siklosporin mencegah sel T dari merespon sinyal dengan menghalangi jalur transduksi sinyal.[96]
Obat yang lebih besar (>500 Da) dapat menyebabkan netralisir respon imun, terutama jika obat digunakan berulang-ulang atau pada dosis yang lebih besar. Batasan efektifitas obat berdasarkan dari peptid dan protein yang lebih besar (yang lebih besar daripada 6000 Da). Pada beberapa kasus, obat tersebut tidak imunogenik, tetapi dapat dilakukan dengan campuran imunogenik, seperti pada kasus taksol. Metode komputerisasi telah dikembangkan untuk memprediksi imunogenisitas peptid dan protein yang berguna untuk menentukan antibodi pengobatan, menaksir kejahatan mutasi pada partikel virus, dan validasi perawatan obat berdasarkan peptid. Teknik awal menyandarkan pada observasi bahwa hidrofil asam amino dilambangkan pada daerah epitop daripada hidrofob asam amino;[97] namun, banyak perkembangan terkini bersandar pada teknik pembelajaran mesin menggunakan basis data epitop yang diketahui ada, biasanya pada protein yang sudah diteliti dengan baik sebagai kumpulan percobaan.[98] Basis data yang dapat diakses di depan umum telah didirikan untuk mengkatalogkan epitop dari patogen yang diketahui dapat dikenali oleh sel B.[99] Penelitian berdasarkan bioinformatika terhadal imunogenisitas merujuk pada sebutan imunoinformatika.[100]
[sunting] Manipulasi oleh patogen
Keberhasilan patogen bergantung pada kemampuannya untuk menghindar dari respon imun. Patogen telah mengembangkan beberapa metode yang menyebabkan mereka dapat menginfeksi sementara patogen menghindari kehancuran akibat sistem imun.[101] Bakteri sering menembus perisai fisik dengan mengeluarkan enzim yang mendalami isi perisai, contohnya dengan menggunakan sistem tipe II sekresi.[102] Sebagai kemungkinan, patogen dapat menggunakan sistem tipe III sekresi. Mereka dapat memasukan tuba palsu pada sel, yang menyediakan saluran langsung untuk protein agar dapat bergerak dari patogen ke pemilik tubuh; protein yang dikirim melalui tuba sering digunakan untuk mematikan pertahanan.[103]
Strategi menghindari digunakan oleh beberapa patogen untuk mengelakan sistem imun bawaan adalah replikasi intraselular (juga disebut patogenesis intraselular). Disini, patogen mengeluarkan mayoritas lingkaran hidupnya kedalam sel yang dilindungi dari kontak langsung dengan sel imun, antibodi dan komplemen. Beberapa contoh patogen intraselular termasuk virus, racun makanan, bakteri Salmonella dan parasit eukariot yang menyebabkan malaria (Plasmodium falciparum) dan leismaniasis (Leishmania spp.). Bakteri lain, seperti Mycobacterium tuberculosis, hidup didalam kapsul protektif yang mencegah lisis oleh komplemen.[104] Banyak patogen mengeluarkan senyawa yang mengurangi respon imun atau mengarahkan respon imun ke arah yang salah.[101] Beberapa bakteri membentuk biofilm untuk melindungi diri mereka dari sel dan protein sistem imun. Biofilm ada pada banyak infeksi yang berhasil, seperti Pseudomonas aeruginosa kronik dan Burkholderia cenocepacia karakteristik infeksi sistik fibrosis.[105] Bakteri lain menghasilkan protein permukaan yang melilit pada antibodi, mengubah mereka menjadi tidak efektif; contoh termasuk Streptococcus (protein G), Staphylococcus aureus (protein A), dan Peptostreptococcus magnus (protein L).[106]
Mekanisme yang digunakan oleh virus untuk menghindari sistem imun adaptif lebih menyulitkan. Kemunculan paling sederhana dengan cepat merubah epitop yang tidak esensial (asam amino dan gula) pada permukaan penyerang, sementara membiarkan epitop esensial disembunyikan. HIV tetap memutasikan protein pada sampul virus yang esensial untuk masuk pada sel target. Perubahan tersebut pada antigen dapat menjelaskan kegagalan vaksin yang diarahkan pada protein tersebut.[107] Antigen tersembunyi dengan molekul pemilik tubuh adalah strategi umum lainnya untuk menghindari deteksi oleh sistem imun. Pada HIV, sampul yang menutupi virus dibentuk dari membran paling luar sel; virus tersembunyi membuat sistem imun kesulitan untuk mengidentifikasikan mereka sebagai benda asing.[108]
[sunting] Sejarah imunologi
Imunologi adalah ilmu yang mempelajari struktur dan fungsi imunitas. Imunologi berasal dari ilmu kedokteran dan penelitian awal akibat dari imunitas sampai penyakit. Sebutan imunitas yang pertama kali diketahui adalah selama wabah Athena tahun 430 SM. Thucydides mencatat bahwa orang yang sembuh dari penyakit sebelumnya dapat mengobati penyakit tanpa terkena penyakit sekali lagi.[109] Observasi imunitas nantinya diteliti oleh Louis Pasteur pada perkembangan vaksinasi dan teori penyakit kuman.[110] Teori Pasteur merupakan perlawanan dari teori penyakit saat itu, seperti teori penyakit miasma. Robert Koch membuktikan teori ini pada tahun 1891, untuk itu ia diberikan hadiah nobel pada tahun 1905. Ia membuktikan bahwa mikroorganisme merupakan penyebab dari penyakit infeksi.[111] Virus dikonfirmasi sebagai patogen manusia pada tahun 1901 dengan penemuan virus demam kuning oleh Walter Reed.[112]
Imunologi membuat perkembangan hebat pada akhir abad ke-19 melalui perkembangan cepat pada penelitian imunitas humoral dan imunitas selular.[113] Paul Ehrlich mengusulkan teori rantai-sisi yang menjelaskan spesifisitas reaksi antigen-antibodi. Kontribusinya pada pengertian imunitas humoral diakui dengan penghargaan hadiah nobel pada tahun 1908, yang bersamaan dengan penghargaan untuk pendiri imunologi selular, Elie Metchnikoff.[114]



Tidak ada komentar:
Posting Komentar